Myocardial Infarction: Difference between revisions
| Line 54: | Line 54: | ||
{| class="wikitable" | {| class="wikitable" | ||
|- | |- | ||
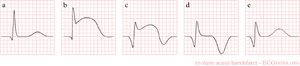
|+''' | |+'''Evolution of the ECG during a myocardial infarct''' | ||
|- | |- | ||
! | ! | ||
! | !see figure | ||
! | !change | ||
|- | |- | ||
! | !minutes | ||
| | | nit in figure | ||
b | b | ||
| hyperacute T | | hyperacute T waves (peaked T waves) | ||
ST- | ST-elevation | ||
|- | |- | ||
! | !hours | ||
| c | | c | ||
d | d | ||
| ST- | | ST-elevation, with terminal negative T wave | ||
negative T wave (these can last for months) | |||
|- | |- | ||
! | !days | ||
| e | | e | ||
| [[ | | [[pathological Q waves]] | ||
|- | |- | ||
|} | |} | ||
Revision as of 11:44, 3 April 2007
Some statements may be disputed, incorrect or biased. |
Myocardial Ischemia
Ischemia occurs when part of the heartmuscle, the myocardium, is deprived form oxygen and nutrients. Common causes of ischemia are:
- Narrowing or obstruction of a coronary artery.
- A fast rhythmdisturbance, causing a disbalance in supply and demand of energy.
A short period of ischemia causes reversibele effects: The heartcells will be able to recover. When the ep[isode of ischemia lasts for a longer period of time, heartmuscle cells will die. This is called a heartattack or myocardial infarction. That is why it is critical to recognize ischemia on the ECG in an early stage.
Severe ischemia will reuslts in ECG changes within minutes. While the ischemia lasts, sverela ECG changes will occur and disappear again. Therefore, it can be difficut to estimate the duration of the ischemia on the ECG, which is crucial for adequate treatment.
Signs and sympotms of myocardial ischemia:
- beklemmende pijn midden op de borst (angina pectoris), achter het borstbeen, vaak uitstralend naar de onderkaak of linkerarm
- doodsangst
- misselijkheid
- shock (zichtbaar als bleekheid, lage bloeddruk, snelle zwakke pols)
- ritmestoornissen (met name toename van ventrikelectopie, ventrikeltachycardie, AV blok)
Risk assessment of ischemia
De vernauwing in het kransslagvat die leidt tot een hartinfarct, ontstaat meestal geleidelijk in de loop van jaren. Een verhoogd risico op een hartinfarct is goed in te schatten met het SCORE systeem dat door de Europese cardiologen vereniging (ESC) is ontwikkeld. Zoals ook uit de figuur blijkt zijn de belangrijkste risicofactoren voor het krijgen van een hartinfarct:
- Mannelijk geslacht
- Roken
- Hypertensie
- Suikerziekte
- Verhoogd cholesterol
Een inspanningstest of fietstest kan ook helpen bij het beoordelen of er sprake is van ischemie bij inspanning.[1] Hierbij wordt een continue ECG registratie gedaan terwijl de patiënt fietst. Gekeken wordt of deze klachten krijgt, hoe de bloeddruk verloopt, hoe de hartfrequentie verloopt en of het ST segment verandert tijdens inspanning of in de herstelfase.
Een fietstest is positief bij de volgende criteria:
- Horizontale of aflopende (downsloping) ST-depressie van = 1mm, 60 of 80ms na het J-punt
- ST elevatie van = 1.0 mm
Diagnosis of myocardial infarction
De diagnose acuut hartinfarct wordt niet alleen gesteld op basis van het ECG. Er is sprake van een hartinfarct als:[2]
- Hartenzymen (CKMB of Troponine T) in verhoogde mate worden aangetroffen in het bloed én
- één van de volgende criteria aanwezig zijn:
- De patiënt klachten heeft van een infarct
- Het ECG toont ST elevatie of depressie
- Er ontstaan pathologische Q golven op het ECG
- Er heeft een coronaire interventie plaatsgevonden (bijvoorbeeld een stent plaatsing)
Het vinden van verhoogde hartenzymen bij laboratoriumonderzoek is dus belangrijker dan ECG afwijkingen. De hartenzymen zijn echter pas 5-7 uur na het begin van een hartinfarct in verhoogde mate in het bloed aan te tonen. Met name in de eerste uren van een hartinfarct is het ECG dus wel belangrijk.
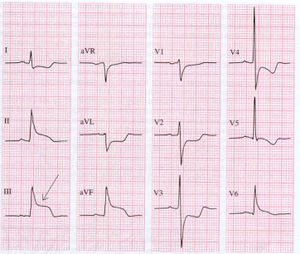
Development of the ECG during persistent ischemia
Met name de hartspiercellen in de subendocardiale lagen hebben het eerste last van de verminderde doorbloeding. Subendocardiale ischemie uit zich in ST depressie en is meestal reversibel. Bij een myocardinfarct ontstaat transmurale ischemie.
In de minuten, uren en dagen na het begin van een myocardinfarct, zijn er verschillende veranderingen te zien op het ECG. Eerst ontstaan spitse T toppen (ook wel hyperacute T toppen genoemd), dan ST elevatie, dan negatieve T toppen en als laatste pathologische Q golven.
| see figure | change | |
|---|---|---|
| minutes | nit in figure
b |
hyperacute T waves (peaked T waves)
ST-elevation |
| hours | c
d |
ST-elevation, with terminal negative T wave
negative T wave (these can last for months) |
| days | e | pathological Q waves |
The location of the infarct
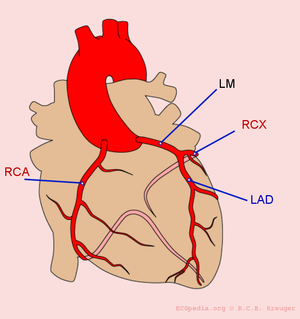
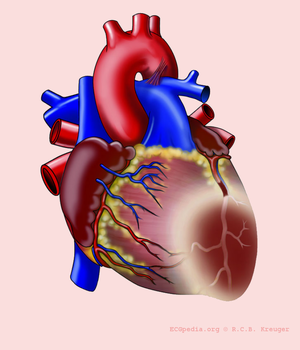
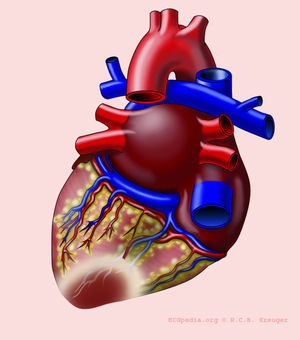
De hartspier kan zelf nauwelijks zuurstof opnemen uit het bloed dat het rondpompt. Alleen de binnenste lagen (endocard) profiteren van dit zuurstofrijke bloed. De buitenste lagen van de hartspier (epicard) zijn afhankelijk van kransslagvaten voor de toevoer van zuurstof en voedingsstoffen. Met behulp van het ECG is te zien welk kransslagvat is afgesloten. Dit is van belang omdat de gevolgen van bijvoorbeeld een voorwandinfarct en een onderwandinfarct verschillen: de voorwand levert de belangrijkste bijdrage aan de pompfunctie en uitval zal dus lijden tot een bloeddrukdaling en hartslagversnelling en op de lange termijn tot hartfalen. Een onderwandinfarct gaat vaak gepaard met een polsvertraging doordat de sinusknooparterie te weinig doorbloed wordt, op de lange termijn is het effect op de conditie minder groot omdat de bijdrage van de onderwand aan de pompfunctie minder is.
Het hart wordt door de rechter en linker coronair vaten voorzien van zuurstof en nutrienten. Het linker coronairvat (de hoofdstam of LM, left main) splits zich in de left anterior descending artery (LAD) en de ramus circumflexus (RCX). De rechter coronair arterie (RCA) voedt de ramus descendens posterior (RDP). Bij 20% van de bevolking wordt de ramus descendens posterior door de arteria circumflexa wordt gevoed. Dit noemt men een links dominant hart.
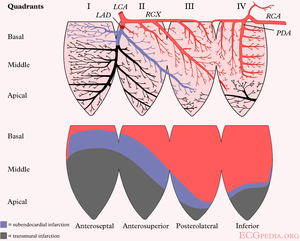
Hieronder volgt een opsomming van de verschillende infarctvarianten. Veel voorkomend zijn het voorwandinfarct (LAD), het onderwandinfarct (meestal RCA) en het infero-postero-lateraalinfarct (vaak RCX).
| lokalisatie | ST elevatie | Reciproke ST depressie | kransslagvat |
|---|---|---|---|
| voorwand (anterior) | V1-V6 | geen | LAD |
| septaal | V1-V4, verdwijnen septum Q in V5,V6 | geen | LAD |
| lateraal | I, aVL, V5, V6 | II,III, aVF | RCX óf MO |
| onderwand (inferior) | II, III, aVF | I, aVL | RCA (80%) óf RCX (20%) |
| achterwand (posterior) | V7, V8, V9 | hoge R in V1-V3 met ST depressie V1-V3 > 2mm (gespiegeld) | RCX |
| rechter ventrikel | V1, V4R | I, aVL | RCA |
De locatie van de afsluiting kan goed in beeld worden gebracht door middel van een hartcatheterisatie. Op het verslag daarvan wordt de plaats van de aflsuiting vaak aangeduid met een cijfer (bijvoorbeeld LAD(7)) volgense de indeling van de American Heart Association.[3]
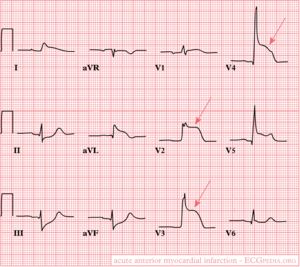
Anterior wall
ECG-characteristics:[4]
ST-elevation in leads V1-V6, I en aVL. Maximale elevatie in V3, maximale depressie in III later: pathologische Q in de precordiale afleidingen V2 t/m V4-V5
Omvat het voorste (anterior) deel van het hart en een deel van het kamerseptum. Wordt door de LAD van bloed voorzien.
Septal
QS in V1 en V2. Later verdwijnt de septum-Q in V5 en V6
Omvat het kamerseptum. Deze wordt door de septale takken van de LAD van bloed voorzien.
Lateral
ST elevatie in I, aVL, V5 en V6
Omvat de laterale zijde van de linkerkamer (linker zijkant van het hart). Deze wordt door de RCX of de MO van bloed voorzien. De MO, de marginalis obtusis is een zijtak die tussen de LAD en de RCX loopt. Bij een lateraal infarct bevindt de maximale ST elevatie zich in V7 en de maximale depressie zich in V2. [4]
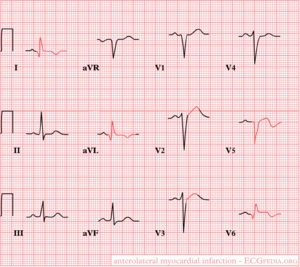
Antero-lateral
ST-elevatie in de precordiale afleidingen V2-V6
Later negatieve T golven en Q's in I, aVL, V5 en V6.
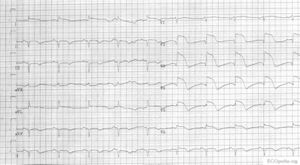
Inferior wall
ST elevatie in II, III en aVF
Dit deel (inferior) rust op het diafragma en wordt bij 80% van de patienten door rechter coronair-arterie (RCA) van bloed voorzien, bij de overige 20% komt het bloed uit de circumflex (RCX).
Een RCA afsluiting kan zich onderscheiden van een RCX afsluiting op het ECG: bij een RCA afsluiting is er vaak depressie in I en aVL en is de ST elevatie in III groter dan in II.
Posterior wall
Hoge R-toppen met ST-depressie in V1-V3.
De achterwand (posterior) wordt meestal door de RCA van bloed voorzien. Omdat er normaal gesproken geen ECG-afleidingen naar de achterwand kijken, zijn er normaal ook geen afleidingen waar de ST elevatie te zien is die hier bij hoort. De ST depressies in V1-V3 zijn dus eigenlijk gespiegelde ST elevaties en de hoge R-toppen weerspiegelen de Q-golven van het infarct. Om toch zeker te zijn dat het om een posterior-infarct gaat wordt er wel eens doorgepoold met V7, V8 en V9. Deze afleidingen worden dan horizontaal vanaf V6 doorgepoold naar de rug en tonen vaak wel de ST elevatie bij een posterior-infarct.
Right ventricle
ST-elevation >1 mm in lead V4 right ST elevation in lead V1
Can be seen after a proximal occlusion of the RCA.
V4 right is located at the same place as lead V4, but is loacted on the right side of the patient. This means it is placed under the right nipple instead of the left. This increases the sensitivity of detecting right ventricle infracts.
Atrial infarct
In ongeveer 10% van de infarctpatiënten zijn er aanwijzingen voor een atriaal infarct. Een atriaal infarct kan zich uiten in atriale ritmestoornissen: boezemfibrilleren / boezemritme. Omdat de atria hemodynamisch van ondergeschikt belangrijk zijn, zijn de consequenties van een atriaal infarct meestal beperkt (en daardoor wordt het ook meestal over het hoofd gezien).
Op het ECG uit een atriaal infarct zich dus door een ritmeverandering en / of verandering van het P-Ta segment (soms PTA (P - atriale T) segment genoemd of PR of PQ of PTp (P - T top van P golf) segment)[5]. Dit is het stukje tussen de p-top en de q (NB in angelsaksische literatuur wordt dus PR segment gezegd, maar dit reikt tot aan de Q en niet tot aan de R). Zoals het ST segment een infarct aangeeft in de ventrikel, geeft het P-Ta segment een infarct aan van de boezems.
Diagnostische criteria voor een atriaal infarct [6]:
- P-Ta elevatie >0.5mm in V5 en V6 met reciproke depressie in V1 en V2
- P-Ta elevatie >0.5mm in I en depressie in II en III
- >1.5mm P-Ta depressie in precordiale afleidingen
- >1.2mm P-Ta depressie in I,II of III in combinatie met atriale aritmiën
Er zijn meerdere diagnostische criteria in omloop en dit is een voorbeeld. Een belangrijke differentiaal diagnose van PTa segment elevatie of depressie is pericarditis.
Infarct diagnosis in LBBB
Bij een LBTB is de infarctdiagnostiek heel moeilijk, omdat de ST segmenten altijd afwijkend zijn bij een LBTB. Een nieuw ontstaan linker bundeltakblok is een sterk argument dat het er sprake is van een myocardinfarct, maar vaak is er geen oud ECG voorhanden. De criteria (van Sgarbossa [7]) die wel gebruikt kunnen worden bij een LBTB ECG zijn:
- ST elevatie > 1mm in afleidingen met een positief QRS complex (concordante ST deviatie) (score 5)
- ST depressie > 1 mm in V1-V3 (discordante ST deviatie) (score 3)
- ST elevatie > 5 mm in afleidingen met een negatief QRS complex (discordante ST deviatie) (score 2)
Bij een score-som van 3 hebben deze criteria een specificiteit van 90%.
References
- Gibbons RJ, Balady GJ, Bricker JT, Chaitman BR, Fletcher GF, Froelicher VF, Mark DB, McCallister BD, Mooss AN, O'Reilly MG, Winters WL Jr, Gibbons RJ, Antman EM, Alpert JS, Faxon DP, Fuster V, Gregoratos G, Hiratzka LF, Jacobs AK, Russell RO, Smith SC Jr, and American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to Update the 1997 Exercise Testing Guidelines). ACC/AHA 2002 guideline update for exercise testing: summary article: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to Update the 1997 Exercise Testing Guidelines). Circulation. 2002 Oct 1;106(14):1883-92. DOI:10.1161/01.cir.0000034670.06526.15 |
- Alpert JS, Thygesen K, Antman E, and Bassand JP. Myocardial infarction redefined--a consensus document of The Joint European Society of Cardiology/American College of Cardiology Committee for the redefinition of myocardial infarction. J Am Coll Cardiol. 2000 Sep;36(3):959-69. DOI:10.1016/s0735-1097(00)00804-4 |
- Austen WG, Edwards JE, Frye RL, Gensini GG, Gott VL, Griffith LS, McGoon DC, Murphy ML, and Roe BB. A reporting system on patients evaluated for coronary artery disease. Report of the Ad Hoc Committee for Grading of Coronary Artery Disease, Council on Cardiovascular Surgery, American Heart Association. Circulation. 1975 Apr;51(4 Suppl):5-40. DOI:10.1161/01.cir.51.4.5 |
- Wung SF and Kahn DY. A quantitative evaluation of ST-segment changes on the 18-lead electrocardiogram during acute coronary occlusions. J Electrocardiol. 2006 Jul;39(3):275-81. DOI:10.1016/j.jelectrocard.2005.10.007 |
- ABILDSKOV JA. The atrial complex of the electrocardiogram. Am Heart J. 1959 Jun;57(6):930-41. DOI:10.1016/0002-8703(59)90303-5 |
- LIU CK, GREENSPAN G, and PICCIRILLO RT. Atrial infarction of the heart. Circulation. 1961 Mar;23:331-8. DOI:10.1161/01.cir.23.3.331 |
- Sgarbossa EB. Value of the ECG in suspected acute myocardial infarction with left bundle branch block. J Electrocardiol. 2000;33 Suppl:87-92. DOI:10.1054/jelc.2000.20324 |
- Menown IB, Mackenzie G, and Adgey AA. Optimizing the initial 12-lead electrocardiographic diagnosis of acute myocardial infarction. Eur Heart J. 2000 Feb;21(4):275-83. DOI:10.1053/euhj.1999.1748 |